Vacunas contra el COVID-19
Al 20 de octubre de 2022:
- Personas completamente vacunadas en todo el mundo: 4,951,178,365 personas
- Personas completamente vacunadas en los Estados Unidos: 223,464,463 personas
- Personas totalmente vacunadas en México:
- Respuestas alérgicas a la vacunación en EE. UU.: ~ 4,5 casos por millón de dosis
- Muertes por vacunación COVID-19 vacunas de ARNm (Pfizer & Moderna) en los Estados Unidos: 0* personas
- Muertes por vacunas contra COVID-19 vacunas de AstraZeneca en Reino Unido: 19** personas (de 20 millones de dosis = un bajo riesgo de ~1/1,000,000)
- Muertes por vacunación contra COVID-19 vacunas de Johnson & Johnson: 1** persona (de 7 millones de dosis = un bajo riesgo de ~1/7,000,000)
- Muertes por COVID-19 en todo el mundo: 6,553,936 personas
- Muertes por COVID-19 en los EE. UU.: 1,054,617 personas
- Muertes por COVID-19 en México: XXXXX personas
*113 muertes fueron reportadas en el primer mes de vacunación en los EE. UU., pero las muertes no fueron causadas por la vacuna en sí.
**La causa de muerte no está confirmada, pero se sospecha que está relacionado con la vacuna. Casos adicionales de coágulos están bajo investigación, pero no han causado muertes adicionales. Todos los tratamientos médicos conllevan un riesgo, incluso el más pequeño. Siempre contacta a tu profesional de la salud sí tienes dudas sobre un tratamiento.
Datos de ourworldindata.org y CDC.gov

A partir del 20 de octubre de 2022, las variantes más conocidas del virus SARS-CoV-2 incluyen:
- B.1.1.529 - BA.5 (Ómicron): se cree que evolucionó en Europa o África, científicos de Sudáfrica fueron los primeros en alertar al resto del mundo sobre la resistencia de Ómicron; encontrado en más de 100 países, se propagó rápidamente; es la variante dominante en los Estados Unidos. Se propaga más rápidamente que otras variantes, y causa una infección más ligera en general, pero infecciones más severas todavía pueden ocurrir; las infecciones intercurrentes son comunes, pero en las personas que están vacunadas, la mayoría de infecciones son moderadas. Las vacunas de Pfizer y Moderna y los refuerzos ayudan a prevenir la enfermedad severa, así que vacunarse es muy importante todavía. Esta variante puede ser propagada por las personas vacunadas e inclusive por los que recibieron el refuerzo recientemente, así que las mascarillas son requeridas para todos, especialmente durante tiempos de alta transmisión.
- BQ.1 - BQ.1.1 (Subvariantes de Ómicron): Nuevas subvariantes de Ómicron BA.5, estas variantes han tenido muchas mutaciones nuevas y los números están incrementando en muchos países. Las mutaciones sugieren que responderá menos a las vacunas COVID-19 originales, pero el nuevo refuerzo de vacuna específico de Ómicron debería ofrecer cierta protección contra la infección grave. Los refuerzos son especialmente importantes con estas variantes, ya que muchos tratamientos de anticuerpos disponibles actualmente probablemente no serán útiles. Las mascarillas son altamente recomendadas para cualquiera y evitar estas variantes, especialmente durante los tiempos de alta transmisión.
- B.1.617 (Delta/variante “mutante doble”): Ya no es una variante de preocupación. Encontrado por primera vez en la India, en cerca de 170 países; los investigadores descubrieron que se contagia más fácilmente y puede ser más peligros que el virus original; las vacunas disponibles son muy útiles contra esta variante, aunque los casos descubiertos parecen ser más altos (se desconoce si esto se debe al tiempo transcurrido desde la vacunación o a la variante delta).
- B.1.621 (Mu): Ya no es una variante de preocupación. Se encontró por primera vez en Colombia, se encontró en más de 35 países; esta variante no se propaga tan bien como la variante Delta.
- B.1.1.7 (Alpha): Ya no es una variante de preocupación. Se encontró por primera vez en Reino Unido; en más de 100 países. Se pensaba que esta variante se propagaba hasta un 50 % más fácilmente que el virus original y que causaba una enfermedad más grave; las vacunas funcionan bien contra esta variante.
- B.1.351 (Beta): Ya no es una variante de preocupación. Encontrado por primera vez en Sudáfrica; en más de 80 países; varias mutaciones cambian la forma de las proteínas espiga; estas mutaciones parecen reducir la capacidad de los anticuerpos basados en vacunas actuales para combatir el virus en aproximadamente un 30%; todas las vacunas disponibles todavía pueden reducir la enfermedad severa de esta variante; las vacunas de ARNm pueden reducir la enfermedad de leve a moderada de esta variante.
- P.1 (Gamma): Ya no es una variante de preocupación. Se encontró por primera vez en Brasil; en al menos 37 países; comparte al menos una mutación con la variante Beta que cambia ligeramente la proteína de espiga; parece propagarse más fácilmente que otras variantes.
Algunas compañías que producen las vacunas ya están trabajando en versiones diferentes de las ya aprobadas, para ayudar en la lucha de variantes específicas.
En 2020, la carrera para hacer una vacuna contra el SARS-CoV-2, el virus que causa el COVID-19, ha sido una de las principales prioridades de los científicos. Con tantos tipos de vacunas, puede ser difícil entender cómo funciona cada una. Vamos a ver dos tipos principales: ARNm y vacunas de vectores virales.
Los medios de comunicación reportan que estos son nuevos tipos de vacunas. Pero, es importante saber que ambas clases de vacunas han sido investigadas durante décadas para proteger contra muchos tipos de virus, como el Zika y el Ébola. Las vacunas de ARNm actuales y las vacunas de vectores virales que ayudan a proteger contra COVID-19 contienen material genético que lleva instrucciones a nuestras células. Estas instrucciones enseñan a nuestras células a producir una proteína. La proteína entrena al sistema inmunológico para luchar contra el virus que causa COVID-19. Sin embargo, ambos tipos de vacunas difieren en sus ingredientes, el tipo de material genético utilizado y la forma en que los administran.
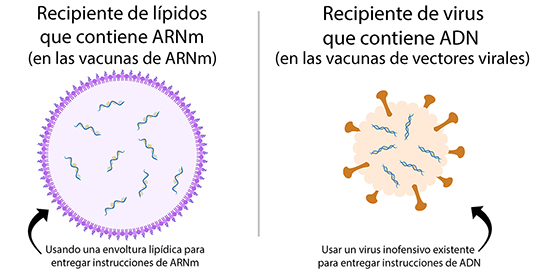
Vacunas de ARNm
Algunas de las primeras vacunas aprobadas para uso público contra COVID-19 fueron vacunas de ARNm. Las vacunas de ARNm de Pfizer-BioNtech y Moderna brindan una defensa cercana al 95% contra los síntomas del SARS-CoV-2. Ambas vacunas necesitan dos dosis con al menos 21 días de diferencia (Pfizer-BioNtech) o 28 días (Moderna). En pacientes sanos, ambas vacunas brindan una protección cercana al 100% contra el COVID-19 grave.
Cuando se piensa en la "eficacia" de la vacuna contra los síntomas de COVID frente a la enfermedad grave, ¿qué significa eso exactamente? La eficacia de las vacunas contra los "síntomas" de COVID-19 se refiere a cualquier síntoma experimentado, incluso si fue muy leve. La eficacia contra "COVID-19 grave" o "enfermedad grave" se refiere a síntomas más graves que podrían requerir atención médica. Lo más importante que debe comprender acerca de todas las vacunas aprobadas es que TODAS ofrecen una protección de ~ 100% contra la muerte causada por COVID-19, incluso si alguien experimentó síntomas graves. Esto resalta la importancia de vacunarse y de no esperar un tipo particular de vacuna, sea la de ARNm o una de vector viral. Sea la que sea, veamos cómo funcionan.
Cómo funcionan las vacunas de ARNm
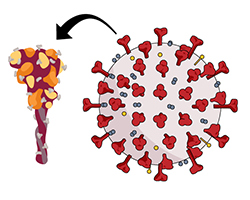
El ARNm, o ácido ribonucleico mensajero, normalmente se encuentra en sus células y les da instrucciones para producir proteínas que necesitan para funcionar. Las vacunas de ARNm de COVID-19 contienen ARNm que da instrucciones a sus células para producir una proteína llamada “de pico” del SARS-CoV-2. La proteína de pico se encuentra en la superficie del SARS-CoV-2 y es la parte del virus que se adhiere a la superficie de una célula para ingresar.
La proteína de pico por sí sola es inofensiva y no puede contagiarle el virus. Las vacunas de ARNm de COVID-19 solo producen la proteína de pico del virus y no portan ningún virus vivo, lo que significa que no puede contraer COVID-19 de la vacuna. El ARNm en sí está dentro de pequeñas cápsulas hechas de grasas llamadas "nanopartículas de lípidos". Estos son absorbidos por sus células inmunitarias después de vacunarse.
Una vez en la célula inmunitaria, las cápsulas de lípidos liberan el ARNm en el citoplasma de la célula. La célula lee las instrucciones del ARNm y produce la proteína de pico SARS-CoV-2. A continuación, su célula muestra partes de esta proteína de pico en su superficie. De esta manera, otras células conocen la proteína y su sistema inmunológico puede responder a ella. El ARNm nunca ingresa al núcleo de su célula, el área donde se almacena el ADN. Todo lo de ARNm y los ingredientes de estas vacunas solo permanecen en el cuerpo temporalmente y no alteran su ADN.
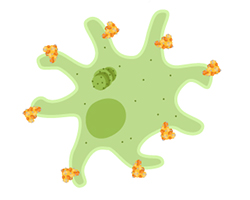
Durante una respuesta inmune a la proteína de pico, su cuerpo produce anticuerpos que se adhieren a la proteína. Las células inmunitarias que producen esos anticuerpos se replican para producir más hasta que se puedan producir suficientes anticuerpos para combatir el virus. Se reclutan otras células inmunes para encontrar y destruir las proteínas marcadas con anticuerpos. La lucha contra las proteínas de pico en la vacuna es una forma en que su cuerpo aprende a vencer el pico.
Como parte de este proceso, su cuerpo también producirá células inmunitarias de memoria a partir de las células que pudieron combatir la proteína. Estas células deberían poder reconocer las proteínas de picos en el futuro y producir anticuerpos contra el virus completo, o matar las células infectadas, si el virus llega al cuerpo. Este proceso es mucho más rápido y exitoso cuando su sistema inmunológico ha aprendido sobre la proteína de pico de una vacuna.
Aprendizaje sobre vacunas durante tiempo
Si el SARS-CoV-2 ingresa al cuerpo después de que alguien está completamente vacunado, los anticuerpos fabricados para combatir la proteína de pico se adherirán rápidamente al virus y actuarán como pequeñas señales de alerta. Alertarán a otras células inmunitarias para que eliminen el virus. Cuando se unen al virus, también pueden bloquear físicamente su entrada e infectar las células. Esto proporciona protección contra la infección a las personas vacunadas contra el SARS-CoV-2. Debido a que su cuerpo reconoce partes importantes del virus, puede combatirlo mucho más rápido que antes, lo que le da al virus pocas posibilidades de causar una infección grave.
Vacunas de vectores virales
Algunas otras vacunas aprobadas para su uso contra el SARS-CoV-2 son vacunas de vectores virales. Los vectores virales son versiones de un virus inofensivo que se utilizan para transportar material genético de otro virus a nuestras células. Se puede describir como el envolver un poquito de genes inofensivos de un virus del que queremos protegernos en la cubierta de otro virus que no nos hará daño. El material genético del virus contra el que queremos protegernos (en este caso, SARS-CoV-2) contiene instrucciones para producir proteínas específicas en una célula.
Las vacunas Oxford-AstraZeneca y Johnson & Johnson contra COVID-19 utilizan vectores virales. La vacuna de Oxford-AstraZeneca causó al menos una reducción del 63% en los síntomas del SARS-CoV-2 y una protección cercana al 100% contra el SARS-CoV-2 severo después de dos dosis. La vacuna de Johnson & Johnson es de una sola inyección y tiene al menos un 66% de efectividad en general para prevenir el COVID-19 de moderado a grave. La vacuna Johnson & Johnson tiene una eficacia de al menos un 85% para prevenir el COVID-19 grave y un 100% de eficacia para prevenir la muerte por COVID-19.
¿Cómo funcionan las vacunas de vectores virales?
En el caso de las vacunas de vectores virales COVID-19, el material genético también contiene instrucciones que le indican a algunas de sus células inmunes que produzcan la proteína de pico. Sin emabargo; sus instrucciones se componen de ADN en lugar de ARN. Tras la vacunación, el vector viral entrará en una célula, como lo haría un virus normal. El vector llevará el ADN que contiene las instrucciones para producir la proteína de pico al núcleo de la célula. Allí, la célula comenzará a producir ARNm que se mueve hacia el exterior del núcleo y hacia el citoplasma. A partir de ahí, la proteína de pico se fabricará a partir del ARNm que se produjo. Luego, la célula muestra partes de la proteína de pico en su superficie, donde el sistema inmunológico puede reconocerla como un invasor y lanzar una respuesta.
Al igual que las vacunas de ARNm, las vacunas de vectores virales no contienen SARS-CoV-2 vivo. Entonces, puede contraer COVID-19 por recibir la vacuna. Además, se ha modificado el ADN contenido en los vectores virales. El vector puede entrar en las células, pero los genes necesarios para que el virus se replique se han eliminado del ADN. Esto significa que los vectores virales no pueden replicarse en una célula, por lo que no pueden causar enfermedades. El ADN del vector no afecta nuestras células porque se elimina después de que se produce la proteína. Estas vacunas son más estables que el ARNm y, por esta razón, pueden conservarse durante períodos más prolongados a temperaturas más altas que las vacunas de ARNm. Esto significa que estas vacunas podrían distribuirse a países más pobres sin la capacidad de congelar la vacuna durante largos períodos de tiempo.
Qué esperar después de vacunarse
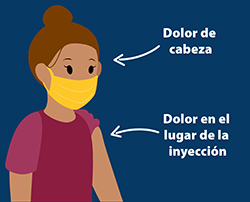
Las vacunas pasan por pruebas de seguridad minuciosas antes de ser aprobadas para uso público en los Estados Unidos. Para las vacunas COVID-19, se seguirán recopilando datos de seguridad a largo plazo. Todas estas vacunas pueden causar algunos síntomas similares a los de un resfriado. Los efectos secundarios más comunes de las vacunas COVID-19 son dolor en el lugar de la inyección y posible dolor de cabeza, fiebre leve y cansancio.
Es importante saber que estos síntomas se deben a que su sistema inmunológico reacciona a la vacuna y se prepara para combatir el virus real si el cuerpo alguna vez entra en contacto con él. Por esta razón, las personas deben recibir la vacuna cuando sean elegibles, para reducir la propagación de COVID-19. Asegúrese de no tomar ningún medicamento innecesario antes o inmediatamente después de recibir la vacuna. Algunos medicamentos, como ciertos analgésicos, pueden reducir la efectividad de su sistema inmunológico para lanzar un ataque completo durante este período de entrenamiento.
Vacunas y variantes
Es natural que los virus muten si se han propagado de una persona a otra durante algún tiempo. Desde el verano de 2020, hemos visto que esto sucede en el SARS-CoV-2. A muchas personas les preocupa que las vacunas COVID-19 actuales no protejan contra las variantes del SARS-CoV-2 detectadas recientemente. Entonces, ¿qué dice la ciencia sobre las variantes?

La mayoría de las variantes tienen mutaciones en la proteína de pico del virus. Es posible que algunas de estas mutaciones hagan que el virus sea más contagioso que la cepa pandémica inicial. Esto significa que, si una persona está infectada con una nueva variante, podría infectar a más personas cuando está enferma que si tuvieran la cepa pandémica original. Es importante señalar que algunas mutaciones del SARS-CoV-2 pueden afectar la eficacia de la vacuna. Sin embargo, estas mutaciones son solo una parte de la proteína de pico, no afectan a todo el pico.
Las vacunas actuales COVID-19 entrenan al cuerpo para combatir toda la proteína de pico. Si alguien está vacunado y entra en contacto con una variante, aún debe tener anticuerpos que actúen en las partes de la proteína de la punta que no fueron mutadas. Por lo tanto, esos anticuerpos deberían ayudar a combatir el virus mutado, aunque en algunos casos no serán tan efectivos. Esto no significa que las personas no se enfermarán en absoluto por las variantes, pero tendrán mejores resultados que si no se hubieran vacunado. Estas variantes también brindan un buen recordatorio para muchas personas de que sigue siendo importante que nos distanciamos socialmente, usemos máscaras y nos lavemos las manos, incluso después de habernos vacunado.

La vacunación con cualquiera de las vacunas COVID-19 disponibles aún debería brindar cierta protección contra las variantes que se han descubierto hasta la fecha. Por esta razón, incluso si las vacunas son menos efectivas contra las variantes, algo de protección es mejor que ninguna protección. Es importante recibir la vacuna COVID-19 para ayudar a detener la propagación de todas las variantes de COVID-19.
References
https://www.jnj.com/johnson-johnson-covid-19-vaccine-authorized-by-u-s-f...
https://www.astrazeneca.com/media-centre/press-releases/2021/covid-19-va...
https://www.who.int/en/activities/tracking-SARS-CoV-2-variants/
Detalles bibliograficos:
- Artículo: Vacunas contra el COVID-19
- Autor: Dr. Biology
- Editor: Arizona State University School of Life Sciences Ask A Biologist
- Nombre del sitio: ASU - Ask A Biologist
- Fecha de publicación: 13 Dec, 2022
- Fecha accesada:
- Enlazar: https://askabiologist.asu.edu/spanish/vacunas-contra-covid
APA Style
Dr. Biology. (Tue, 12/13/2022 - 12:06). Vacunas contra el COVID-19. ASU - Ask A Biologist. Retrieved from https://askabiologist.asu.edu/spanish/vacunas-contra-covid
Chicago Manual of Style
Dr. Biology. "Vacunas contra el COVID-19". ASU - Ask A Biologist. 13 Dec 2022. https://askabiologist.asu.edu/spanish/vacunas-contra-covid
Dr. Biology. "Vacunas contra el COVID-19". ASU - Ask A Biologist. 13 Dec 2022. ASU - Ask A Biologist, Web. https://askabiologist.asu.edu/spanish/vacunas-contra-covid
MLA 2017 Style

Durante la pandemia de COVID-19, muchos artistas han creado arte callejero que brindan esperanza. Pintura de Will Phillips.
Pruebe nuestro simulador de COVID (solamente en inglés) para experimentar cómo diferentes medidas de seguridad pueden afectar la propagación del virus que causa COVID-19.
Be Part of
Ask A Biologist
By volunteering, or simply sending us feedback on the site. Scientists, teachers, writers, illustrators, and translators are all important to the program. If you are interested in helping with the website we have a Volunteers page to get the process started.


